- familienplanung.de
- Kinderwunsch
- Behandlung
- In-vitro-Fertilisation
Der Ablauf einer In-vitro-Fertilisation
Eine In-vitro-Fertilisation (IVF), umgangssprachlich „künstliche Befruchtung“ genannt, umfasst viele verschiedene Einzelschritte. Dazu gehören neben einer hormonellen Stimulation auch kleine operative Eingriffe.
Bei der In-vitro-Fertilisation (IVF) findet die Befruchtung nicht im Körper der Frau statt, sondern "künstlich" im Labor. Die Behandlung erstreckt sich häufig über mehrere Wochen.
Bei der IVF ist fast immer eine Hormonbehandlung der Frau notwendig. Anschließend entnimmt die Ärztin oder der Arzt Eizellen aus dem Eierstock und führt sie in einem Laborglas mit Samenzellen des Partners zusammen. Gelingt die Befruchtung und entwickeln sich die befruchteten Eizellen weiter, werden ein bis höchstens drei Embryonen in die Gebärmutter übertragen.
Hormonbehandlung
Bei einer In-vitro-Fertilisation oder ICSI steht am Anfang der Behandlung meistens die sogenannte Downregulation. Dabei unterdrücken Hormonpräparate (GnRH-Agonisten oder GnRH-Antagonisten) die körpereigene Hormonausschüttung der Frau und verhindern so einen unkontrollierten Eisprung.
Je nach Behandlungsschema beginnt bis zu 14 Tage später die gezielte hormonelle Stimulation der Eierstöcke. Sie soll die Eierstöcke dazu anregen, mehrere Eibläschen gleichzeitig reifen zu lassen. Dadurch erhöhen sich die Chancen, mehrere befruchtungsfähige Eizellen zu gewinnen.
Für die Hormonstimulation kommen unterschiedliche Hormonpräparate einzeln oder in verschiedenen Kombinationen infrage. Sie werden gespritzt oder als Tablette eingenommen. In den meisten Fällen wird im Vorfeld einer In-vitro-Fertilisation oder ICSI ein Präparat mit dem Hormon FSH (follikelstimulierendes Hormon) gespritzt. Dies kann die Frau auch selbst übernehmen oder dem Partner überlassen. Da in seltenen Fällen eine Überstimulation der Eierstöcke auftreten kann, muss die Behandlung ärztlich gut überwacht werden.
In manchen Fällen braucht es keine hormonelle Stimulation der Eierstöcke. Die In-vitro-Fertilisation findet dann im natürlichen Menstruationszyklus der Frau statt (Natural Cycle IVF).
Der Eisprung wird eingeleitet
Etwa eine Woche nach Beginn der Hormonstimulation kontrolliert die Ärztin oder der Arzt mehrmals die Größe und Reife der sich entwickelnden Eizellen. Dazu führt sie oder er Ultraschall-Untersuchungen durch und bestimmt die Hormonwerte im Blut. Sind die Eizellen herangereift und erscheinen sie befruchtungsfähig, beendet die Frau die Hormoneinnahme. Mit einer Injektion des Hormons HCG (humanes Choriongonadotropin) oder eines GnRH-Agonisten wird nun – etwa neun bis elf Tage nach Beginn der Stimulation – der Eisprung eingeleitet.
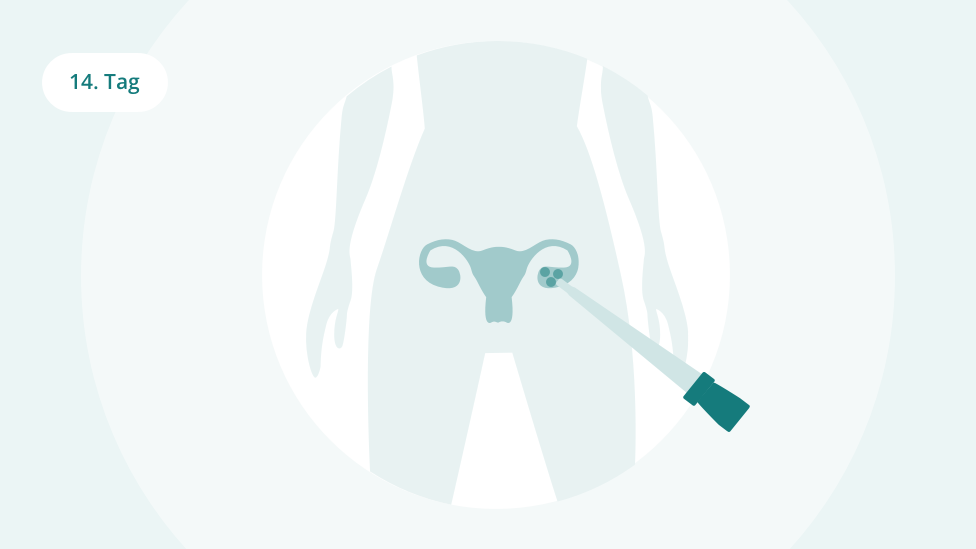
Entnahme der Eizelle
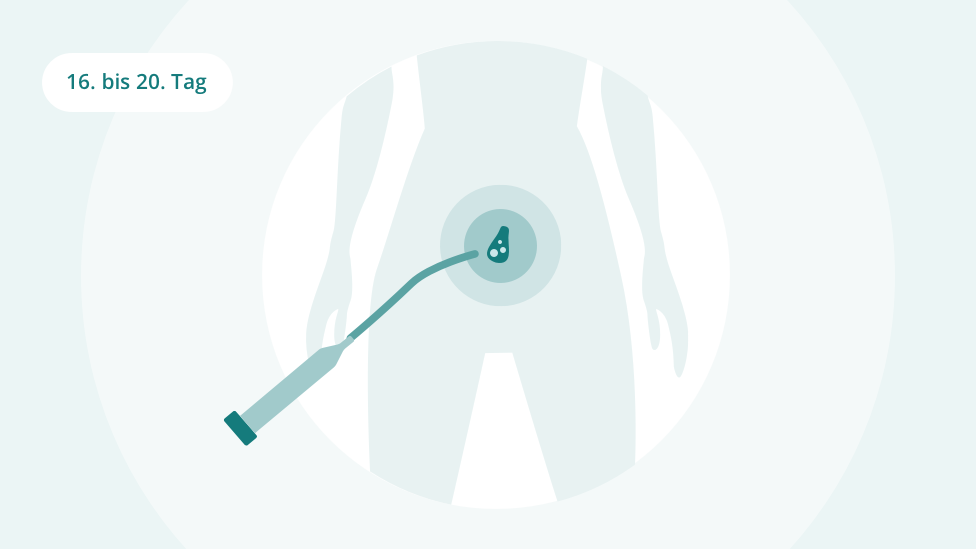
Etwa 36 Stunden nach Einleitung des Einsprungs entnimmt die Ärztin oder der Arzt mithilfe einer feinen Nadel Eizellen aus den gereiften Eibläschen (Follikelpunktion). Der Eingriff wird gewöhnlich über die Vagina durchgeführt und per Ultraschall am Bildschirm verfolgt. In seltenen Fällen werden die Eizellen per Bauchspiegelung gewonnen. Die Frau erhält bei Bedarf Beruhigungs- oder Schmerzmittel und eine kurze Vollnarkose. Nach der Punktion können leichte Blutungen und ein Wundgefühl auftreten.
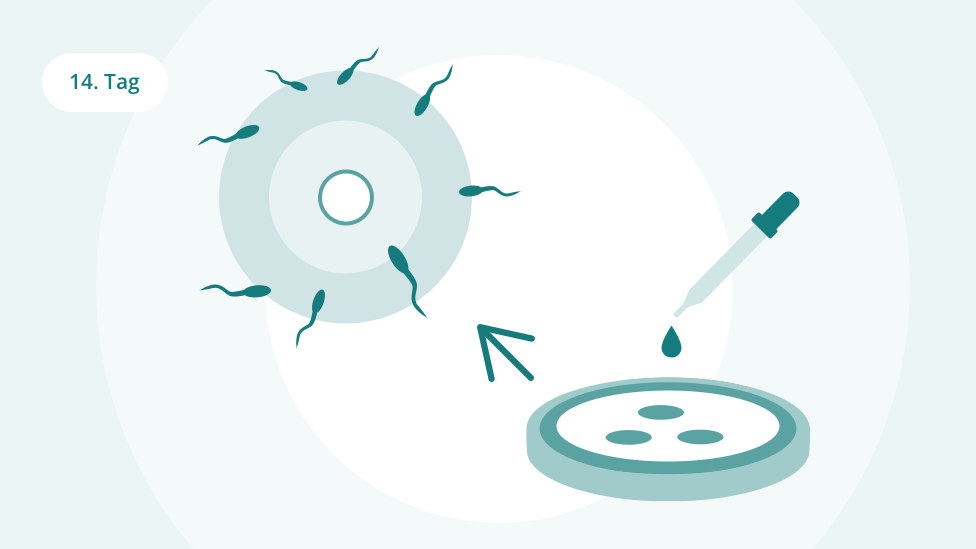
Die Befruchtung im Labor
Am Tag der Eizell-Entnahme wird frisches oder tiefgefrorenes (kryokonserviertes) Sperma des Partners benötigt. Dazu masturbiert der Mann in einem speziellen Raum des reproduktionsmedizinischen Zentrums. Manche Männer haben Schwierigkeiten mit dem Samenerguss „auf Bestellung“. Sie können das Problem mit der Ärztin oder dem Arzt besprechen, um eine andere Lösung zu finden. Zum Beispiel kann der Mann seinen Samen zu Hause gewinnen und in einem Spezialbehältnis zum Zentrum bringen, vorausgesetzt der Weg ist nicht zu weit.
Bei einer starken Fruchtbarkeitsstörung des Mannes kann auch durch eine Hodenbiopsie gewonnenes und anschließend tiefgefrorenes (kryokonserviertes) Sperma zeitgerecht aufgetaut werden.
Bevor Samen und Eizelle zusammengebracht werden können, wird die Samenflüssigkeit im Labor aufbereitet. Ziel ist es, die Befruchtungsfähigkeit der Samenzellen zu verbessern und möglichen allergischen Reaktionen der Frau vorzubeugen. Anschließend bringt man Eizellen und Samenzellen in einer Nährflüssigkeit zusammen und gibt sie in einen Brutschrank. Hier soll es zur Befruchtung der Eizellen kommen - zur In-vitro-Fertilisation.
Dass ein Spermium in die Eizelle eingedrungen ist, erkennt man unter dem Mikroskop an den zwei „Vorkernen“, die das genetische Material von Spermium und Eizelle enthalten. In diesem Vorkernstadium werden die Eizellen ausgesucht, die später in die Gebärmutter übertragen werden sollen. Die anderen Eizellen werden entweder vernichtet oder tiefgefroren. So sind sie für einen möglichen weiteren Behandlungsversuch einsetzbar, ohne dass nochmals Eizellen entnommen werden müssen.
Die Übertragung von Embryonen in die Gebärmutter
Wenn die Befruchtung einer oder mehrerer Eizellen gelungen ist, kommen sie in einen Brutschrank, wo sie sich weiterentwickeln. Zwischen dem zweiten bis maximal sechsten Tag nach der Eizell-Entnahme überträgt dann die Ärztin oder der Arzt ein bis höchstens drei der entstandenen Embryonen in die Gebärmutter. Dies geschieht mithilfe eines dünnen, biegsamen Schlauchs (Katheter) durch die Vagina. Die meisten Frauen empfinden den Eingriff als wenig oder nicht schmerzhaft.
„Schlüpfhilfe“: Assisted Hatching
In besonderen Fällen, zum Beispiel nach drei erfolglosen Embryoübertragungen oder wenn eingefrorene (kryokonservierte) Eizellen im Vorkernstadium aufgetaut werden, könnte man versuchen, die Bedingungen für das Einnisten der übertragenen Embryonen zu verbessern. Dazu wird die äußere Hülle des Embryos mit einem Lasergerät angeritzt (assisted hatching). Eine eindeutige Verbesserung der Erfolgsaussichten durch dieses Verfahren wurde jedoch nicht nachgewiesen.
Kontrolluntersuchungen
Etwa 14 Tage nach der Übertragung des Embryos oder der Embryonen in die Gebärmutter lässt sich anhand des Schwangerschaftshormons HCG im Blut feststellen, ob eine Schwangerschaft begonnen hat. Um sicherzugehen, wird die Ärztin oder der Arzt mehrmals Kontrolluntersuchungen vornehmen. Etwa einen Monat nach dem Transfer lässt sich dann bei einer Ultraschall-Untersuchung erkennen, ob der Embryo lebt und ob es sich um einen Einling oder um Mehrlinge handelt.
Chancen und Risiken der In-vitro-Fertilisation
Die Geburtenrate nach einer In-vitro-Fertilisation liegt dem deutschen IVF-Register zufolge bei 15 bis 20 % pro Behandlungszyklus. Die Erfolgsaussichten sind jedoch in hohem Maße von der bestehenden Fruchtbarkeitsstörung und vom Alter der Frau abhängig. Studien weisen außerdem darauf hin, dass Rauchen einen negativen Einfluss auf den Erfolg von IVF haben kann. Bei Paaren, die während der IVF-Behandlung rauchten, wurden geringere Geburtenraten pro Behandlungszyklus beobachtet als bei nichtrauchenden Paaren.
Bei jeder In-vitro-Fertilisation können einzelne Behandlungsschritte misslingen. Es kann sein, dass trotz Hormonstimulation keine befruchtungsfähigen Eizellen gefunden werden. Oder es kommt zu keiner Befruchtung. Häufig nistet sich der Embryo nicht in der Gebärmutter ein.
Eine Hormonstimulation kann seelisch und körperlich belastend und mit gesundheitlichen Risiken verbunden sein. In seltenen Fällen führt sie zum sogenannten Überstimulationssyndrom, bei dem der Körper der Frau auf die Hormonpräparate „überreagiert“. Es können Bauchschmerzen, Übelkeit, Spannungsgefühle im Bauch sowie Kurzatmigkeit auftreten. Die Ärztin oder der Arzt muss dann sofort verständigt werden. In seltenen schweren Fällen ist eine Klinikbehandlung notwendig.
Bei der Übertragung von zwei oder (selten) drei Embryonen besteht die Gefahr, dass sich eine Mehrlingsschwangerschaft entwickelt. Sie bringt für eine Schwangere eine deutlich höhere körperliche Beanspruchung mit sich. Auch das Risiko von vorzeitigen Wehen und Frühgeburten ist bei Mehrlingen deutlich erhöht.